気管支喘息とは?
喘息(気管支喘息)とは、空気の通り道である気管や気管支に喘息特有の慢性的な炎症が起こり、気道の粘膜がむくんで空気の通り道が狭くなることによって、喘息特有のヒューヒュー・ゼーゼーといった症状や長引く咳、呼吸が苦しくなったり、痰が増えたりという症状がでる病気です。喘息の原因は?
子どもの喘息の原因は、ダニや埃、カビや花粉などのアレルギーを起こす原因物質(アレルゲンと呼ばれます)を吸い込むことによって、気管支が過敏に反応をして咳や痰、呼吸困難などを起こすとされています。一方で、大人の喘息の原因は子どもの喘息に比べ、原因が特定できないことが多いとされています。
喘息って、大人でもなるんですか?
外来でよく質問を受ける内容です。多くの方が喘息は子どもの病気と考えていらっしゃるようですが、実は大人になって初めて喘息と診断される方も多いのが現状です。ある報告によると、喘息患者の発症年齢を調べてみると、20歳前から発症した患者が20%、20~40歳の発症患者が30%、40歳を超えてからの喘息が半数に上ります。つまり、喘息という病気は大人になって発症する可能性が高いといえます。大人になって発症した喘息は、子どもの時の喘息と比べ、なかなか治りにくく、治療が長期間必要となることが多いとされています。
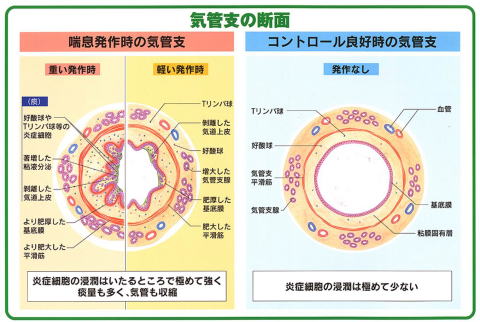
喘息になると、気管支はどうなるの?
この部分は、多少専門的な話になりますので、詳しい話はちょっと・・・という方は、次に進んでください。喘息の方の気道には、
(1)アレルゲン(アレルギーを起こす原因物質)の吸入などによって、白血球の一つである好酸球、T細胞というリンパ球や肥満細胞が集まるとことによって、気管支粘膜がむくみます(白血球などの細胞が集まることを”炎症”と呼びます)。
(2)このような炎症が繰り返し起きたり長引いたりすると(これを”慢性”といいます)、気管支の周りにある平滑筋という筋肉が厚くなってきます。
(3)また気管支の”炎症”が”慢性的”に起こると、痰の大元となる粘液を作る”腺”という構造が増えてきます。
(1)~(3)の変化が長引くと、気管支の内側が狭くなり、外側にある筋肉も厚くなるため、さらに気管支の内側が狭くなるため、空気の通り道が狭くなることによって、呼吸が苦しくなったりします。また、(1)のため気道があれて咳が続いたり、(3)があるため、粘っこい痰がなかなかきれなくなってしまいます。
喘息の治療は、この(1)~(3)をターゲットにして行われます。
喘息の診断
喘息の診断は- 急に呼吸が苦しくなる、ゼーゼーする(喘鳴といいます)、息苦しさ、咳などの症状が繰り返される
- 気管支の中の空気の流れが治療などで良くなる
- 他の心臓病や呼吸器系の病気がないこと
ポイントは、呼吸が苦しくなったり、咳や喘鳴が”繰り返される”ことであり、咳の特徴としては、夜に多くでたり、電車に乗ったりタバコの煙を吸ったり、香水などの匂いを嗅いだ時に悪くなったりします。またしゃべったりして咳がでることもあります。
診断のための検査
喘息の診断の多くは、ゼーゼーしたり、咳が続いたりして医療機関を受診し、症状や聴診器で”ゼーゼー”という音が聞こえたりすると『喘息』と診断されていることが多いのが現状です。しかし、症状と聴診だけでは喘息以外の病気でも同じようなことがでてくるため、喘息と確定診断するための検査が必要となります。以下に、喘息の診断のための検査を説明します。
- 呼吸機能検査
喘息の診断には必須ともいえる検査です。喘息の方の気管支は、前に示した通り慢性の炎症でむくんでいますので、空気の通り道が狭くなっているため、呼吸機能検査を行うと”気管支が狭くなっている”ということが分かります。
通常の呼吸機能検査でもある程度有用なのですが、喘息の診断に重要なことは、喘息の診断の項にもあったように『気管支の中の空気の流れが治療などで良くなる』ことをみることです。具体的には、気管支拡張薬というお薬を吸ってもらい、吸った前と後で1秒間に吐ける空気の量に変化があるかをみる方法です。もし、気管支拡張薬を吸った後に1秒間に吐く空気の量が、吸う前よりも12%かつ200ml以上増えていれば、ほぼ喘息と診断して良いと考えられています。
- 胸部レントゲン
『喘息の診断』の項にもあったように、肺や心臓に喘息と似たような症状を起こす病気がないかをみます。
- 血液検査
血液検査では、血液内の好酸球というアレルギーに関連する白血球の一部の分析を行ったり、感染症(マイコプラズマや百日咳など)、アレルギー検査などを行います。今のところ、血液検査で喘息と確定診断はできません。
- 呼気NO検査
気管支喘息の患者さんの吐く息(呼気)の中には、健康な人に比べ、一酸化窒素(NO)が多く含まれています。そのため、呼気NOの測定をすることは、喘息の診断と治療に有用と言われています。現在浅草クリニックでは、外来で呼気NOを測定することで、気管支喘息の診断や治療のみならず、慢性咳嗽の診断や治療に活用しています。
呼気NOはどこのクリニックでも測定できるわけではありません。呼吸器専門の病院やクリニックでも測定できないところが多いです。2015年6月現在、台東区内で呼気NOを測定できるのが当院だけで、都内でも呼気NOを測定できる医療機関はわずかです。

喘息の治療
喘息の治療薬には、吸入薬・内服薬・注射薬・貼付薬の4つに分けられます。- 吸入ステロイド
基本的な治療薬は吸入薬で、その代表的な吸入薬が『吸入ステロイド』と呼ばれる薬剤です。 吸入ステロイドの中には、粉タイプのものとスプレータイプのものの2つに分けられ、患者さんの症状や年齢などによって使い分けします。粉タイプにはフルタイド(R)やアドエア(R)、パルミコート(R)、シムビコート(R)、アズマネックス(R)などがあり、スプレータイプには、フルタイドエア(R)やアドエアエア(R)、オルベスコ(R)などがあります。これらの吸入ステロイドは「長期管理薬(コントローラー)」と呼ばれ、症状があってもなくても定期的に吸入する薬剤です。
- β2刺激薬
β2刺激薬は強力な気管支を広げる作用があり、短時間作用型と長期間作用型に分けられます。β2刺激薬を吸入することで、気管支の周りにある平滑筋と呼ばれる筋肉を和らげ、気管支の内側を広げて痰など気管支の中に溜まったものを外に出しやすくする効果があります。 短時間作用型のものは喘息発作の際に吸入し、長時間作用型のものは最近は吸入ステロイドと一緒になって配合剤として吸入され、喘息治療の中心的役割を担っています。β2刺激薬はただ気管支の内側を広げるだけですので、喘息の病気の本体である「気道の炎症」はとれません。よって、喘息の根本的な治療になっているわけではないため、短時間作用型のβ2刺激薬だけ吸入していても、喘息そのものは良くならないということに注意が必要です。
- ロイコトリエン拮抗薬
ロイコトリエン拮抗薬は、気管支を広げる作用と気管支の慢性的な炎症を抑える作用があります。アレルギー性鼻炎のある喘息治療に非常に有効です。シングレア(R)もしくはキプレス(R)、オノン(R)などが使用されます。
- テオフィリン徐放剤
以前の喘息治療の中心的な薬剤で、現在は吸入ステロイドやロイコトリエン拮抗薬の補助的な薬剤として使用されています。人によっては動悸やムカムカするといった副作用がでることがあります。
- 抗アレルギー薬
喘息に対して中心的な薬剤ではありませんが、追加的な治療薬として位置づけられます。アレルギー性鼻炎やアトピー性皮膚炎などが合併していると、使用されることが多いです。
喘息治療の目標
喘息の治療目標は、喘息の症状がなく、また悪くなることがなく、さらに薬の副作用がなく呼吸機能を正常な状況に持ち込むことです。喘息の「治療状態が良好」というのは- 日中・夜間の喘息症状がない
- 発作治療薬の使用がない
- 運動を含む日常生活の活動制限がない
- 呼吸機能検査が安定している
- 喘息症状悪化による予定外受診などがない
喘息治療の変更
喘息の治療の状況が悪ければ、すぐに吸入ステロイドの治療量を増やしたり、他の薬剤を追加したりして、喘息の症状が安定するように治療を検討します。 では、症状が非常に安定している場合、すぐに喘息の治療を減らすことができるのでしょうか? 治療の基本として薬を減らす場合、喘息のコントロール良好の状態が3~6か月持続されたら、治療を減らしても良いとされています。つまり、良いからといってすぐに治療を減らすことは悪化の可能性があり注意が必要です。日常生活での注意点
喘息の方は、以下のことについて注意が必要です。- 喘息を悪くするような環境を改善する
喘息の方は、ダニや埃、ペットのフケやカビ、花粉などにアレルギー体質を持っている人が多いとされています。特にお子さんの場合はアレルギーが関係していることが報告されていますので、掃除などをこまめに行って、室内環境をきれいに保っておくことが重要です。 - 風邪などをひかない
ウイルス感染や細菌感染による喘息の悪化が一番多い原因です。規則正しい生活に注意し、感染症にかからないよう日頃から手洗い・うがいを行うようにしましょう。 - 禁煙する・受動喫煙を避ける
タバコを吸っている喘息の方は、絶対に禁煙して下さい。ニコチンに限らず、ピレンやベンゾピレン、アクロレインなどが喘息を悪くします。特に副流煙の方がこれらの有害物質を含むため、タバコを吸っていなくても受動喫煙をしないように日ごろから注意が必要です - 食べ物について
サリチル酸塩、食品保存料、グルタミン酸ナトリウムおよび合成着色料で喘息発作がでることもありますので、不自然に色がついているような食べ物は避けた方が良いでしょう。 - 天気について
急な天気の変化で喘息が悪くなる方がいらっしゃいます。特に台風が接近すると喘息が悪くなる方がいらっしゃいます。 - 市販薬や処方薬での注意点
大人の喘息の方の4~28%にアスピリンを服用することで喘息発作を起こす人がいます。このような方は鼻ポリープや副鼻腔炎を持っている人に多いとされています。風邪などをひいて近くの薬局に行って風邪薬などを買う場合や、新たに医療機関で薬を処方してもらう場合には、喘息があるということを伝えて下さい。 - ストレスをためない
喘息発作で受診した方は、精神的なストレスが多いことが分かっています(学会発表はこちら)。日頃からストレスをためないような生活が重要です。 - 刺激物質を避ける
タバコの煙以外に、線香や蚊取り線香、たき火、花火、調理時やストーブの煙、化粧品、ヘアスプレー、接着剤、殺虫剤などの吸入で喘息発作が起こることがあります。 - 黄砂・二酸化硫黄
温泉や火山の近くに行った際に二酸化硫黄を吸い込むことで喘息発作がでることがあります。また黄砂の時期に喘息が悪くなる方がいらっしゃいます。外出する際にはマスクなどを着用することをお勧めします。 - 肥満
肥満は喘息を悪くする要因となります。適正体重を維持しましょう。 - アルコール
お酒を飲むことで喘息発作がでる人は、アルコールを避けましょう。これはアルコールを飲むことで血液中のアセトアルデヒドの濃度が上昇し、これがヒスタミンを増やすことで喘息を悪くします。
治療のパラダイム・シフト
一昔前までは、喘息の患者さんは頻繁に喘息発作を起こし、しかも夜中や明け方に発作を起こすことが多いため、夜中に救急病院を受診して発作止めを吸入したり、クリニックがあくまで何とか喘息症状をしのいで朝一番で病院に駆けつけて発作止めの吸入をしていました。しかし、最近は吸入ステロイドの治療の登場で、このように発作を起こして夜中に救急病院を受診する患者さんがかなり減ってきました。
これまでの喘息治療の考え方は「喘息発作が起こったら治療」でしたが、最近は「喘息発作を起こさないように、日ごろから予防的に吸入ステロイドなどの治療をする」という考えにシフトしてきています。
でも、「喉元過ぎれば何とやら」で、喘息発作や症状がないと、なかなか治療を継続してくれないのが現状です。治療を行わないと気管支が固くなっていき、将来薬が効かなくなる可能性があります。喘息治療を受けている方は、発作がでないように日ごろから治療を継続していきましょう。自己判断による薬の注意は危険です。
- コラム
衛生仮説とは?
喘息やアトピー性皮膚炎、アレルギー鼻炎などのアレルギー疾患が先進工業国で増えてきているのは、小児期の感染症の発症率が低下しているためと考えられており、これが衛生仮説と呼ばれるものです。つまりきれいな環境で生活していると、アレルギー疾患と関連していると考えられるエンドトキシンと呼ばれる細菌外毒素にふれる機会が減り、喘息などのアレルギー疾患になる可能性が高くなる、というものです。
喘息と妊娠
一般的に妊娠中の喘息の状態については、悪化・改善・不変がそれぞれ1/3ずつとする報告がよく知られています。この理由については未だ不明な点が多いのですが、基本的には喘息治療薬が妊娠に悪影響を及ぼす可能性は少ないとされています。実際アメリカの全米喘息教育および予防プログラムでは、喘息症状がみられる妊婦もしくは授乳中の患者さんでも吸入ステロイドを治療の第一選択薬としています。
日本の喘息治療ガイドラインにも、妊娠中に使用できると考えられている薬剤として、吸入ステロイド、β2刺激薬、テオフィリン徐放薬、ロイコトリエン拮抗薬など、通常の喘息治療に使う薬剤が挙げられています。
当院でも、これまでの治療経験を生かし、妊婦さんの喘息治療を行っています。また、妊娠を検討中の患者さんには、将来妊娠することで喘息が悪化する可能性が1/3の割合であるため、妊娠していない時からしっかりと治療を行っていきましょう、と指導をしています。
喘息は遺伝するか?
両親が喘息である場合、子どもが喘息になる可能性は、喘息のない両親と比較して3~5倍高くなるとされています。妊娠中に子どもの喘息を発症予防ができるか?
現在のところ、妊娠中の母親の食事制限が、赤ちゃんのアレルギー発症予防に有効である科学的証明はされていません。妊娠中にバランスの良い食事を心がけることが望ましいとされています。妊娠中の喫煙は子どもが喘息になる可能性を高めますので、絶対に喫煙をしないようにしましょう。参考文献
http://www.allergy.go.jp/Allergy/guideline/02/index.html